- 京都の産婦人科なら身原病院
- お役立ち情報
- 不妊治療の保険診療について
お役立ち情報
不妊治療の保険診療について

不妊治療の保険診療については、少子化社会対策大綱にて「不妊治療の経済的負担の軽減を図るため、高額の医療費がかかる不妊治療(体外受精、顕微授精)に要する費用に対する助成を行うとともに、適応症と効果が明らかな治療には広く医療保険の適用を検討し、支援を拡充する。そのため、まずは、2020年度に調査研究等を通じて不妊治療に関する実態把握を行うとともに、効果的な治療に対する医療保険の適用の在り方を含め、不妊治療の経済的負担の軽減を図る方策等についての検討のための調査研究を行う」とされました。そして2022年の診療報酬改定において不妊治療の保険適用がなされます。
しかしながら全ての不妊治療が保険適用になったのではなく、様々な技術があるためにまずは学会が推奨度A・Bとするものを保険適用し、推奨度Cは保険適用外となりました。ただし患者負担等を考慮して「先進医療」とすることで、「保険診療と保険外診療の併用」を可能となりました。今回は不妊治療の保険診療について、これまであった助成金についてご案内させて頂きます。
1. これまでの不妊治療拡充の流れ
1) これまでの助成拡大のスケジュール
<2021年1月1日から2022年3月末まで>
2021年1月 不妊治療助成金の拡充(1回30万円を1子につき6回、所得制限排除等)
2021年夏頃 学会ガイドラインを完成、中央社会保険医療協議会で議論
2022年2月 中央社会保険医療協議会で保険適応決定
<2021年1月1日から2022年3月末まで>
2022年4月 不妊治療の保険適応開始予定
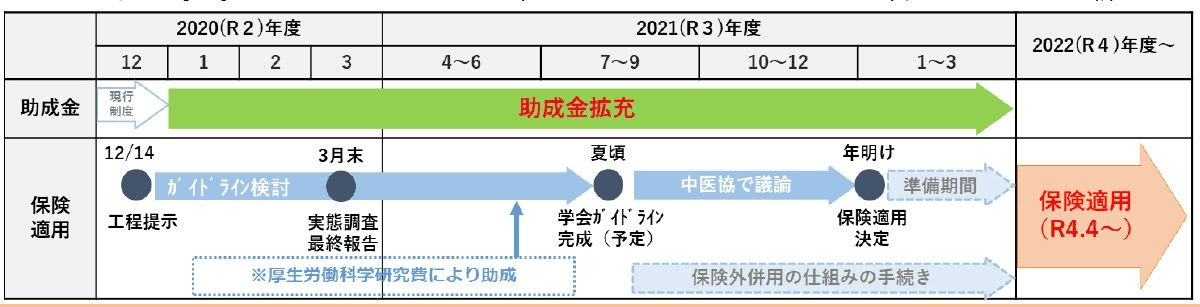
※厚生労働省「不妊治療に関する取組の不妊治療に関する資料集【令和4年2月25日時点】の概要版」より
2) 助成拡大の意図とこれまでどういったことが拡充されたのか

子供を持ちたいが金銭的に難しいという方々の気持ちに寄り添い、不妊治療への保険適用を早急に実現することを目的に、2021年より不妊治療の助成の拡充が進んでいます。
令和3年度(2021年度)中に詳細決定、令和4年度 (2022年度)当初から保険適用を実施することを目標として調整されてきました。保険適用までの間は、不妊治療の旧助成制度で問題視されていた所得制限の撤廃を行い、また助成額の増額(1回30万円)などを行い経済的に負担があり不妊治療を諦めていた方も対象拡大と大幅な拡充によって家族計画を立てることができるようになりました。
3) これまでの助成制度について
不妊治療の保険適用により特定不妊治療助成事業は2022年3月に終了し、4月以降は保険診療に切り替わります。しかしながら、2022年4月からの保険適用への移行期で治療計画に支障が生じないようにするために経過措置が講じられ「年度をまたぐ1回の治療」に関しては助成金の対象となっております。「1回の治療」が終わった以降は保険診療に切り替わりますので、治療中の方で年度をまたぐ方はご注意ください。各自治体毎に表明されておりますので、自治体のホームページをご確認頂ければと思います。
京都市:不妊に悩む方への特定治療支援事業
京都府:特定不妊治療への助成について
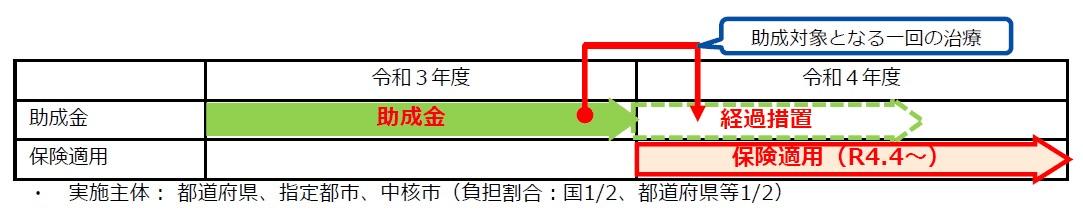
※ 厚生労働省「不妊に悩む夫婦への支援についての【概要】 R3補正「不妊治療の保険適用の円滑な移行に向けた支援」」より
2. 2021年度以前の保険適用されていた内容
これまでは不妊症の原因になりうる原因を検査して原因疾患が発覚した場合にはその疾患に対して保険適用で治療を行うことができましたが、保険適用でできる治療法には限りがあり、患者さんへの負担が大きいものとなっていました。
<これまでの保険適用疾患例>
| 女性の 不妊 | 子宮奇形、卵管癒着、子宮内膜症になどによる癒着、ホルモンの異常による排卵障害や無月経など |
|---|---|
| 男性の 不妊 | 精管閉塞、先天性形態異常、逆行性射精、造精機能障害など |
3. 2022年度(令和4年度)4月から保険適用される内容

これまでは体外受精や顕微授精は保険適応ではないため自費診療として治療が行われていました。日本ではまだ認可されていない薬剤を使う治療も多くあり、自費診療は各医療機関の判断によって費用が設定されているため、医療機関によって治療費が異なっておりました。保険診療が開始されることで各医療機関での治療費用が一律となり、患者負担分も保険で賄われるため治療費の負担額は大きく変化します。保険適用となる不妊診療については、以下となります。
<以下保険適用が決定している治療法とその治療の流れ>
| 一般不妊治療 | ・タイミング法 ・人工授精(AIH) | |
|---|---|---|
| 生殖補助医療 | 採卵 | ・調整卵巣刺激法 ・低卵巣刺激法 ※自然周期のいずれか実施 |
| 採精 | ・精巣内精子採取術(TESE) など | |
| 体外受精 顕微授精 | ・体外受精又は顕微授精又はスプリット法 ・卵子活性化、PICSIは必要時実施 | |
| 受精卵 胚培養 | ・初期胚か胚盤胞までいずれか実施 ・タイムラプスは必要時実施(但し保険診療ではなく先進医療) | |
| 胚凍結保存 | ・複数の胚が作成できた場合もしくは全胚凍結周期である場合に実施 | |
| 胚移植 | ・新鮮胚移植 ・凍結胚移植 ※アシステッドハッチング、高濃度ヒアルロン酸含有培養液、子宮内細菌叢検査 (EMMA/ALICE)、SEET法、PGTなどは必要時実施。 | |
| ・男性不妊の手術 | ||
| その他 | ・子宮内膜受容能検査 (ERA) ・子宮内膜スクラッチ など | |
4. 保険適用外の先進医療(自費診療)とは?

先進医療とは、保険外併用療養費制度の評価療養に属するもので、保険診療として認められていない先進的な医療技術等について安全性・有効性等を確保するための施設基準等が設定されており、保険診療と保険外診療との併用を認めている医療です。将来的に保険導入に向けた評価をも担っています。
先進医療では、先進A、先進Bという区分けがあり、不妊治療に関するものとして先進Aとして新たに6項目が加わりました。先進医療を実施する医療機関は届出が必要となっておりますので、先進医療を受ける場合は届出されている医療機関を受診する必要があります。
何故このような制度があるかというと、日本では保険診療と自費診療を合わせた混合診療が認められておりません。ただし保険外併用療養費制度に該当している医療だけは、保険診療との併用を認めております。
また保険診療と先進医療に該当しなかった不妊治療の医療内容については、自費診療となります。自費診療の場合、混合診療が認められておりませんので、保険診療を適用することができないため、全てが自費診療になります。そのため、第三者の精子や卵子を用いた生殖補助医療である「第三者の精子提供による人工授精(AID)、第三者の卵子や胚提供、代理懐胎」などは保険を活用することができず、自費診療となります。
<保険外併用療養費制度>
| 保険導入のための 評価を行うもの | 評価療養 | ・先進医療 ・医薬品、医療機器、再生医療等製品の治験にかかる診療 ・薬事法承認後で保険集載前の医薬品、医療機器、再生医療等製品の使用 ・薬価基準収載医薬品の適応外使用 ・保険適用医療機器、再生医療等製品の適応外使用 |
|---|---|---|
| 患者申出療養 | ||
| 保険導入を 前提としない物 | 選定療養 | ・特別の療養環境(差額ベッド) ・予約診療 ・時間外診療 ・大病院の初診、再診 ・180日以上の入院 ・制限回数を超える医療行為 など |
<不妊治療に関する新たに加わった先進医療>
| 申請技術名 | 先進医療技術名 | 技術の概要 |
|---|---|---|
| PICSI | ヒアルロン酸を用いた生理学的精子選択術 | ヒアルロン酸を含有する培地を用いて、成熟精子の選択を行う技術。 |
| タイムラプス | タイムラプス撮像法による受精卵·胚培養 | 培養器に内蔵されたカメラによって、胚培養中の胚を一定間隔で自動撮影し、培養器から取り出すことなく、正確な胚の評価が可能となる技術。 |
| 子宮内細菌叢検査 (EMMA/ALICE) | 子宮内細菌叢検査 | 子宮内の細菌叢が、正常であるのか、異常であるのか、またその菌の種類の組成を判断する検査。 |
| SEET法 | 子宮内膜刺激術 | 胚培養液を胚移植数日前に子宮に注入し、受精卵の着床に適した環境を作り出す技術。 |
| 子宮内膜受容能検査 (ERA) | 子宮内膜受容能検査 | 子宮内膜を採取し、次世代シークエンサーを用いて遺伝子の発現を解析し、内膜組織が着床に適した状態であるのかを評価する検査。 |
| 子宮内膜スクラッチ | 子宮内膜擦過術 | 胚移植を行う予定の前周期に子宮内膜のスクラッチ(局所内膜損傷を与える)を行い、翌周期に胚移植を行う技術。 |
※厚生労働省 「令和4年度診療報酬改定の不妊概要Ⅰ(概要、先進医療、医薬品、移行措置) 令和4年3月4日版」より
5. 不妊治療における新設された保険点数
2022年4月からの新たに新設された不妊治療に関わる保険点数は、以下になります。
<一般不妊治療・人工授精>
| 保険項目 | 保険点数 | 3割負担分 | 内容 | 要件 |
|---|---|---|---|---|
| 一般不妊治療管理料 | 250点 | 750円 | 一般不妊治療の実施に当たって必要な医学的管理及び療養上の指導を行う | ・初診を除き、3 ヶ月に1回算定 ・パートナーと共に不妊症と診断されている ・治療計画を作成して患者及びパートナーに説明して同意を得る ・半年に1回、患者とパートナーの同意確認 |
| 人工授精 | 1820点 | 5,460円 | 不妊症の患者に対して、人工授精を実施した場合 | 患者又はそのパートナーが次のいずれかに該当する場合であって、妊娠を目的として実施した場合に算定する。 ・精子、精液の量的、質的異常 ・射精障害・性交障害 ・精子ー頸管粘液不適合 ・機能性不妊 |
<ART 1,2の違いは施設の違いです。>
| 項目 | 保険点数 | 3割負担分 | 内容 | 要件 |
|---|---|---|---|---|
| 生殖補助医療管理料 生殖補助管理料1 | 300点 | 900円 | ・生殖補助医療の実施に当たって必要な医学的管理及び療養上の指導等を行う | ・初診を除き、1ヵ月に1回算定 ・パートナーと共に不妊症と診断されている ・女性の年齢が43歳未満 ・患者及びそのパートナーが婚姻関係にある又は出生した子について認知を行う意向がある ・治療計画を作成して患者及びパートナーに説明して同意を得る ・半年に1回、患者とパートナーの同意確認 ・生殖補助医療管理料生殖補助管理料1において、以下の体制整備がある 1.看護師、心理師などの相談に対応する専任のスタッフ |
| 生殖補助医療管理料 生殖補助管理料2 | 250点 | 750円 |
<AMH>
| 保険項目 | 保険点数 | 3割負担分 | 内容 | 要件 |
|---|---|---|---|---|
| 抗ミュラー管ホルモン(AMH) | 600点 | 1,800円 | 卵巣予備能を確認する | ・不妊症の患者に対して、調節卵巣刺激療法におけるゴナドトロピン投与量の判断を目的として実施した場合に6ヶ月に1回算定 |
<採卵>
| 項目 | 保険点数 | 3割負担分 | 内容 | 要件 | |
|---|---|---|---|---|---|
| 採卵術 (手技点数) | 3,200点 | 9,600円 | 排卵の直前に経腟的に卵巣から卵子を体外に取り出す | ・患者又はパートナーが次のいずれかに該当する場合で、体外受精又は顕微授精を行うのに治療計画に従って実施した場合に算定 1.卵管性不妊 2.男性不妊(閉塞性無精子症等) 3.機能性不妊 4.人工授精等の一般婦委任治療が無効であった場合 | |
| 採卵術 (卵子の個数) | 1個の場合 | 2,400点 | 7,200円 | 卵子の取れた個数に応じて算定 | |
| 2~5個の場合 | 3,600点 | 10,800円 | |||
| 6~9個の場合 | 5,500点 | 16,500円 | |||
| 10個以上の場合 | 7,200点 | 21,600円 | |||
<受精>
| 項目 | 保険点数 | 3割負担分 | 内容 | 要件 | |
|---|---|---|---|---|---|
| 体外受精・顕微授精管理料1 (体外受精) | 4,200点 | 12,600円 | 体外受精及び必要な医学管理を行う | ・体外受精及び顕微授精を同時に実施した場合は、体外受精・顕微授精管理料1の所定点数の100 分の50 に相当する点数及び2の所定点数を合算した点数(2100点(6,300円)+顕微授精の点数) ・患者又はパートナーが次のいずれかに該当する場合で、体外受精又は顕微授精を行うのに治療計画に従って実施した場合に算定 1.卵管性不妊 2.男性不妊(閉塞性無精子症等) 3.機能性不妊 4.人工授精等の一般婦委任治療が無効であった場合 | |
| 体外受精・顕微授精管理料2 (顕微授精) | 1個の場合 | 4,800点 | 14,400円 | 顕微授精及び必要な医学管理を行う | |
| 2~5個の場合 | 6,800点 | 20,400円 | |||
| 6~9個の場合 | 10,000点 | 30,000円 | |||
| 10個以上の場合 | 12,800点 | 38,400円 | |||
| 採取精子調整加算 | 5,000点 | 15,000円 | 精巣内精子採取術により精子を採取 | ||
| 卵子調整加算 | 1,000点 | 3,000円 | 顕微授精による受精卵の作成に当たり、卵子活性化処理 | ||
<培養>
| 項目 | 保険点数 | 3割負担分 | 内容 | 要件 | |
|---|---|---|---|---|---|
| 受精卵・ 胚培養管理料 | 1個の場合 | 4,500点 | 13,500円 | 体外受精又は顕微授精により作成された受精卵から初期胚又は胚盤胞を作成することを目的として、受精卵及び胚の培養並びに必要な医学管理を行う | ・受精卵・胚培養管理料には、受精卵及び胚の培養に用いる培養液の費用その他の培養環境の管理に係る費用等が含まれる |
| 2~5個の場合 | 6,000点 | 18,000円 | |||
| 6~9個の場合 | 8,400点 | 25,200円 | |||
| 10個以上の場合 | 10,500点 | 31,500円 | |||
| 受精卵・ 胚培養管理料 (胚盤胞) | 1個の場合 | 1,500点 | 4,500円 | ||
| 2~5個の場合 | 2,000点 | 6,000円 | |||
| 6~9個の場合 | 2,500点 | 7,500円 | |||
| 10個以上の場合 | 3,000点 | 9,000円 | |||
| 胚凍結保存管理料1 (導入時) | 1個の場合 | 5,000点 | 15,000円 | 凍結・融解胚移植に用いることを目的として、初期胚又は胚盤胞の凍結保存及び必要な医学管理を行う | ・胚凍結保存維持管理料2において、凍結保存の開始から1年を経過し、凍結胚の保存に係る維持管理を行った場合に、当該凍結保存の開始日から起算して3年を限度として1年に1回に限り算定 ・初期胚又は胚盤胞の凍結保存に用いる器材の費用その他の凍結保存環境の管理に係る費用等が含まれる ・妊娠等により不妊症に係る治療が中断されている場合であって、患者及びそのパートナーの希望により、凍結保存及び必要な医学管理を継続する場合には、その費用は患者・家族の負担 |
| 2~5個の場合 | 7,000点 | 21,000円 | |||
| 6~9個の場合 | 10,200点 | 30,600円 | |||
| 10個以上の場合 | 13,000点 | 39,000円 | |||
| 胚凍結保存維持管理料2 | 3,500点 | 10,500円 | |||
<胚移植>
| 保険項目 | 保険点数 | 3割負担分 | 内容 | 要件 |
|---|---|---|---|---|
| 胚移植術(新鮮胚移植) | 7,500点 | 22,500円 | 新鮮胚移植の実施 | ・患者1人につき、患者の治療開始日の年齢が40 歳未満である場合は6回、40 歳以上43 歳未満である場合は3回に限り算定(ただし、次の児の妊娠を目的として胚移植を実施した場合、患者1人につきその治療開始日の年齢が40 歳未満である場合は6回、40 歳以上43 歳未満である場合は3回を算定)。 ・治療開始日の年齢とは、初回の胚移植術については採卵に係る治療計画を作成した日における凍結・融解胚移植の実施年齢をいう。また2回目以降の胚移植術のうち改めて採卵を実施しないものは、当該胚移植術に係る治療計画を作成した日における年齢をいい、2回目以降の胚移植術のうち、改めて採卵を実施するものについては当該採卵に係る治療計画を作成した日における年齢をいう。 ・胚移植術の実施のために用いた薬剤の費用は別に算定 |
| 胚移植術(凍結・融解胚移植) | 12,000点 | 36,000円 | 凍結・融解胚移植の実施 | |
| 胚移植術 (アシステッドハッチング) | 1,000点 | 3,000円 | 胚移植を行う前に透明帯に切れ目を入れて着床しやすくする | ー |
| 胚移植術 (高濃度ヒアルロン酸含有培養液) | 1,000点 | 3,000円 | 胚と子宮内膜との接着を助ける | ー |
<男性不妊>
| 保険項目 | 保険点数 | 3割負担分 | 内容 | 要件 |
|---|---|---|---|---|
| Y染色体微小欠失検査 | 3,770点 | 11,310円 | 血液を採取して、血液中に含まれるDNAを用いて、AZF領域の欠失の有無やその部位を検査 | ・患者1人につき1回に限り算定 ・遺伝カウンセリング加算に係る届出を行っている又は遺伝カウンセリング加算に係る届出を行っている他の保険医療機関との連携により当該カウンセリングを行うにつき十分な体制が整備されている |
| 精巣内精子採取術1 (単純なもの) | 12,400点 | 37,200円 | 精巣内精子採取術による手術 | ・以下のいずれかに該当する患者に対して実施 1.閉塞性無精子症 2.非閉塞性無精子症 3.射精障害等で他の方法により精子が採取できないと医師が判断したもの |
| 精巣内精子採取術2 (顕微鏡を用いたもの) | 24,600点 | 73,800円 | 顕微鏡下精巣内精子採取術による手術 | ・以下のいずれかに該当する患者に対して実施 1.非閉塞性無精子症 2.他の方法により精子が採取できないと医師が判断した患者 |
6. 診療報酬における疑義解釈
2022年3月16日に発表された診療報酬の「不妊治療に係る診療報酬上の取扱いについて」ご案内させて頂きます。
<問1>
不妊症の患者とそのパートナーの属する保険者が異なる場合において、①一般不妊治療、②体外受精・顕微授精又は③精巣内精子採取術を経由する顕微授精のそれぞれついて請求方法は?
◆答え
①一般不妊治療
患者及びそのパートナーそれぞれに対して実施される診療の場合は、一般不妊治療管理料も含めそれぞれの保険者に対して請求することができる。
②体外受精・顕微授精
生殖補助医療管理料も含めそれぞれの保険者に対して請求することができる。体外受精·顕微授精を含む生殖補助医療については、最終的には胚移植という女性に対する医行為を行うものであるため、採卵術、体外受精·顕微授精管理料、受精卵·胚培養管理料、胚凍結保存管理料及び胚移植術は、当該治療を受ける女性の属する保険者に請求すること。
③精巣内精子採取術を経由する顕微授精 精巣内精子採取術等の男性不妊治療については、当該治療を受ける男性の属する保険者に対して請求すること。その後、顕微授精に移行する場合は、②の考え方に基づき、顕微授精による治療の開始日以降は当該治療を受ける女性の属する保険者に請求すること。
<問2>
一般不妊治療管理料の算定要件のうち、治療計画に係る患者及びそのパートナーへの説明·同意の取得については、両者が受診した上で行わなければならないのか。6月に1回以上行うこととされている「治療内容等に係る同意について確認」についても両者の受診が必要か?
◆答え
初回の治療計画の説明に当たっては、原則として当該患者及びそのパートナーの同席の下で実施すること。ただし、同席が困難な場合には、その理由を診療録に記載するとともに、やむを得ない事情がある場合を除き同席ができなかった者に対しても以後の診療機会に説明を行い、同意を得ること。後段の「治療内容等に係る同意について確認」については、同意について確認がとれればよい。なお、上記取扱いは、生殖補助医療管理料についても同様であること。
<問3>
一般不妊治療管理料の初回算定時における婚姻関係等の具体的な確認方法は?
◆答え
法律婚である場合はその事実関係を、法律婚以外の場合は患者及びそのパートナーが事実婚関係にある旨の申告を受けるとともに以下アからウまでの内容について、それぞれ確認を行うこと。なお、上記取扱いは、生殖補助医療管理料についても同様であること。
ア. 当該患者及びそのパートナーが重婚でない(両者がそれぞれ他人と法律婚でないこと。
イ. な当該患者及びそのパートナーが同一世帯であること。なお、同一世帯でない場合には、その理由について確認すること。
ウ. 当該患者及びそのパートナーが、治療の結果、出生した子について認知を行う意向があること。
<問4>
一般不妊治療管理料の初回算定時における婚姻関係等の具体的な確認方法は?
◆答え
不可
<問5>
患者又はそのパートナー以外の第三者からの精子·卵子·胚提供による不妊治療や代理懐胎は、保険診療で実施可能か?
◆答え
不可
<問6>
令和4年4月1日より前に治療を開始した診療が同日以降も継続している場合、保険診療として実施することは可能か。
◆答え
年度をまたぐ「1回の治療」に対して、特定治療支援事業の経過措置が設けられており、1回に限り助成金の活用が可能とされているため当該事業をご活用いただきたい。 なお、令和4年4月1日より前に凍結保存した胚については、一定の条件下で、保険診療において使用することを可能としている。
<問7>
治療計画の作成に当たって把握することとされている患者及びそのパートナーのこれまでの治療経過等について、具体的な確認内容は?
◆答え
患者及びそのパートナーについて、過去の不妊治療等の産婦人科・泌尿器科領域における治療歴(出産、流産、死産等の経過を含む。)、保険診療/保険外の診療の別、保険診療における生殖補助医療の実施回数、過去に治療を実施した他の医療機関など、治療上又は算定要件上必要となる事項について申告を求め、可能な限り確認を行うこと。過去に治療を実施した他の医療機関がある場合には、当該医療機関に照会の上、治療歴の詳細や実施回数などを把握すること。
<問8>
2回目以降の胚移植の計画策定の際は、初回に確認した婚姻関係等の状況から変更がないことを確認すればよいか?
◆答え
よい
<問9>
年齢制限に係る年齢のカウントは、43歳の誕生日以降は保険診療での要件を満たさなくなるという理解でよいか?
◆答え
よい。年齢のカウントについては、誕生日を基準とすることとし、年齢計算に関する法律や民法上の解釈による誕生日の前日ではないことに留意すること。
<問10>
女性の年齢が年齢制限の基準日において43歳未満である場合に限るとされている。保険適用の施行当初は、例えば、医療機関において不妊治療を保険診療として実施する準備ができていないこと等も考えられるが、43歳未満で治療を開始できず、43歳で治療開始することになってしまった場合の取扱いは?
◆答え
令和4年4月1日から同年9月29日までの間に43歳に達する女性について、43歳に達した日の翌日(43歳の誕生日)以後に初回の治療を開始した場合であっても、同年9月30日までに治療を開始したのであれば、当該治療開始日を含む1回の治療(胚移植を目的とした治療計画に基づく一連の診療をいう。)に限り、年齢制限の基準日において生殖補助医療管理料の年齢に関する算定要件を満たすものとみなす。
<問11>
不妊症と診断された患者及びそのパートナーについて、がん等の他の疾患覚し、その治療を行うこととなった場合には、不妊治療を中断せざるを得ない場合がある。この場合において、以下を保険診療として実施してよいか?
①がん等の治療のため、不妊治療を中断するまでに実施した生殖補助医療(例えば、採卵、体外受精・顕微授精、受精卵・胚培養、胚凍結保存等の生殖補助医療を実施した場合)
②がん等の治療の終了後、不妊治療を再開する場合における生殖補助医療
◆答え
いずれも可能
<問12>
採卵術の算定要件として、一連の診療における採卵術の実施回数について制限はないという理解でよいか?
◆答え
よい
<問13>
採卵術、体外受精·顕微授精管理料、受精卵・胚培養管理料、胚凍結保存管理料及び胚移植術について、それぞれの算定日の考え方は?
◆答え
採卵術及び体外受精·顕微授精管理料は、採卵を実施した日に算定することが想定される。
受精卵・胚培養管理料及び胚凍結保存管理料は、胚培養を実施した後に、その結果報告及び今後の治療方針の確認のための受診日がある場合には、当該受診日に算定することが想定される。なお、採卵日以降、受診日がない場合には、胚移植を実施した日に算定することが想定される。
<問14>
「胚凍結保存管理料1(導入時)」については、胚の凍結とその後1年間の凍結保存及び必要な医学管理に要する費用を評価するものであり、同管理料を算定してから1年を経過した後に、継続して胚凍結保存を実施する場合には、「2存維持管理料」を算定することとなるという理解でよいか?
◆答え
よい
<問15>
令和4年4月1日より前から凍結保存されている初期胚又は胚盤胞について「胚凍結保存管理料1(導入時)」と「胚凍結保存維持管理料2」のいずれを算定すべきか。その際の算定年数の限度は?
◆答え
「胚凍結保存維持管理料2」を算定する。この場合、令和4年4月1日以降に算定した生殖補助医療管理料に係る治療計画に記載した場合には、当該治療計画を策定した日を起算点とすることとなるが、同日より前に凍結保存に関する費用を徴収している場合には、同日以降であってもその契約期間中は「胚凍結保存維持管理料2」は算定できないこと。この場合において、同日より前の診療に係る当該契約を解消し、令和4年4月1日以降の保存に要する費用を患者に返金した上で、同日から「胚凍結保存維持管理料2」を算定することは差し支えないこと。
<問16>
令和4年4月1日より前に凍結した胚を用いて保険診療を実施することは可能か。可能な場合、その留意事項は?
◆答え
令和4年4月1日より前に不妊症と診断された患者及びそのパートナーに対して実施した生殖補助医療において作成された初期胚又は胚盤胞を用いて、同年4月1日以降に胚移植術を行う場合、以下の⑴~⑷の全てを満たす場合には保険給付の対象とする。
(1)令和4年4月1日以降に、治療計画を作成し、生殖補助医療管理料を算定すること。
(2)以下のいずれかの場合に該当すること。
①特定治療支援事業の実施医療機関として指定を受けている若しくは日本産科婦人科学会の体外受精·胚移植に関する登録施設である医療機関において作成·保存された初期胚若しくは胚盤胞である場合
②当該初期胚又は胚盤胞を用いた生殖補助医療を実施する医師が、その作成·保存に関して、①の医療機関と同等の水準で実施されていたと判断できる場合
(3)保険診療に移行することについて患者の同意を得ること。
(4)同年4月1日以降に実施される不妊治療に係る費用について、同年3月31日以前に患者から徴収していないこと(同日以前に当該費用を徴収している場合であって、同年4月1日以降の不妊治療に要する費用の返金を行ったときを含む。)。
<問17>
令和4年4月1日より前に特定治療支援事業において実施された治療の回数は含まないという理解でよいか?また、同事業の経過措置により年度をまたいで令和4年4月1日以降に胚移植を実施し、同事業の助成金の支給を受ける場合はどうか?
◆答え
いずれの場合も、保険診療における胚移植術の実施回数に含まない。
<問18>
患者及びそのパートナーについて初めての胚移植術に係る治療計画を作成した日における年齢(以下「回数制限の基準日」という。)が40歳未満である場合は、患者1人につき6回に限り算定することとされている。保険適用の施行当初は、例えば、医療機関において不妊治療を保険診療として実施する準備ができていないこと等も考えられるが、40歳未満で初めての治療を開始できず、40歳で治療開始することになってしまった場合の取扱いは?
◆答え
令和4年4月1日から同年9月29日までの間に40歳に達する女性について、40歳に達した日の翌日(40歳の誕生日)以後に保険診療として初めて治療を開始した場合であっても、同年9月30日までに治療を開始したのであれば、回数制限の基準日において40歳未満で初めて治療を開始したものとみなし、当該患者1人につき胚移植術を6回に限り算定して差し支えない。この場合、当該初めての治療を開始した年月日及び当該患者の生年月日を診療録及び診療報酬明細書の摘要欄に記載すること。
※厚生労働省 「不妊治療に係る診療報酬上の取扱いについて(令和4年3月16日)」より
7. まとめ

不妊治療には、金額負担だけでなく不妊治療の通院をしながら仕事を続けることの難しさやメンタルヘルスへの影響などまだまだ問題は山積みです。しかし、少しずつ制度改定されていくことで皆様の今後の家族計画の背中を押してくれるのではないかと期待しています。
今日お伝えした内容は2022年3月16日現時点での診療報酬改定の概要となります。今後発表される算定要件次第で変更となる点で出てくることがあることにも注意しましょう。

